Опухоли гипофиза. Врач-нейрохирург Лещинский Андрей Владиславович.
Краткое содержание:
- Что такое гипофиз.
- Опухоли гипофиза и их размеры.
- Магнитно-резонансная томография (МРТ)
- Алгоритм при подозрении на опухоль хиазмально-селлярной области.
- Бывают гормонально активные опухоли и гормонально неактивные.
- Клиническая картина акромегалии.
- Клиническая картина гиперкортицизма.
- Клиническая картина гормонально неактивных аденом.
- Показания к операции.
- Хирургическая техника удаления различного вида аденом.
- Клинические случаи из практики.
- Показания к радиохирургии.
Здравствуйте, уважаемые слушатели!
Я хотел бы представить доклад по поводу хирургии аденомы гипофиза.
Я сам врач-нейрохирург, оперирую опухоли гипофиза. Хиазмально-селлярная область — это место, где находится гипофиз и патологические процессы, которые исходят из него.
Гипофиз — это центральный орган эндокринной системы, который регулирует весь гормональный обмен в организме.

Когда я объясняю пациентам по поводу того, что это такое, я обычно говорю, что гипофиз — это как генерал, который контролирует все железы внутренней секреции, выделяя соответствующие гормоны.
Гипофиз состоит из нескольких долей.
- Главная — это передняя доля гипофиза, из которой собственно и вырастает аденома гипофиза. В передней доле вырабатываются соответствующие гормоны, про которые вам, возможно, уже сказали — это адренокортикотропный (АКТГ); тиреотропный (ТТГ); пролактин, фолликулостимулирующий (ФСГ); лютеинизирующий (ЛГ); соматотропный (СТГ); пролактин; ß,γ — липотропные гормоны (ЛПГ)
Некоторые гормоны действуют на весь организм, некоторые только прицельно на какие-то органы-мишени.
- Промежуточная доля: меланоцитостимулирующий гормон (МСГ)
- В задней доле гипофиза находится хранилище, депо для хранения гормонов вазопрессина и окситоцина.
Нам это важно знать с той точки зрения, что во время операции, иногда в послеоперационном периоде возможно такое осложнение, как несахарный диабет. Человек много мочится и много пьет. Обычно это преходящее состояние.
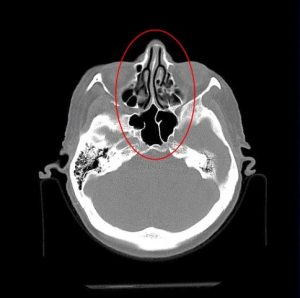
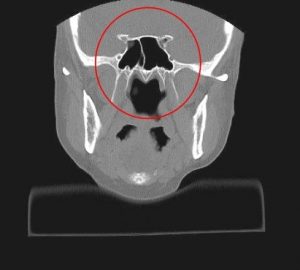
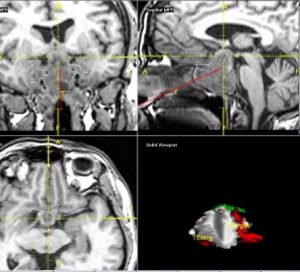
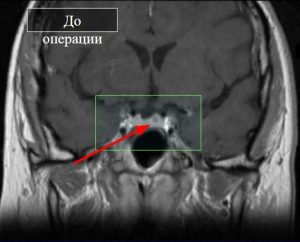
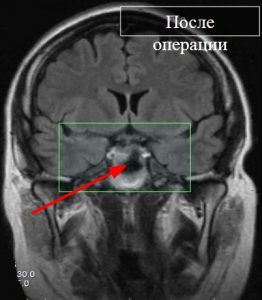
Подробно про анатомию я вам рассказывать не буду, просто скажу, что вот на рисунках красным кружочком обозначено место, где хирург производит операцию.
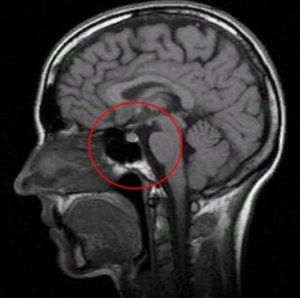
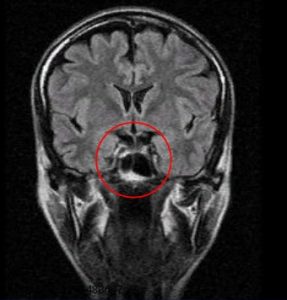
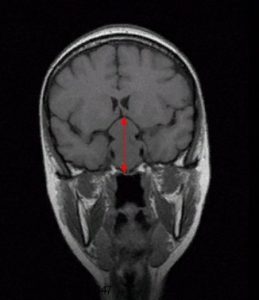
Рис.1 и 2. Нормальная анатомия хиазмально-селлярной области. МРТ
Вот это гипофиз, вот это хиазма, между ними ножка гипофиза или стебель гипофиза. Это нормальная анатомия.
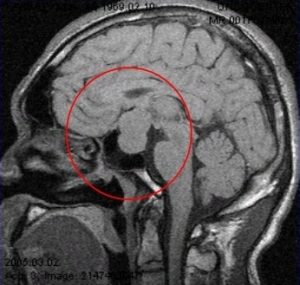
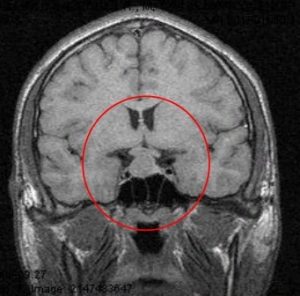
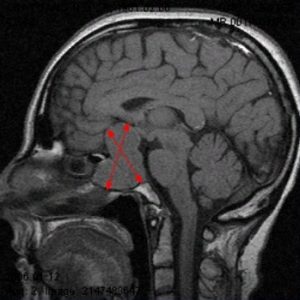
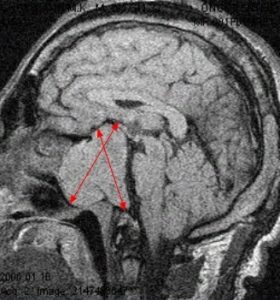
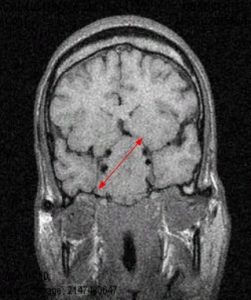
Рис. 3 и 4. Аденома гипофиза. МРТ
На рисунках 3 и 4 показана патологическая анатомия. Из этого маленького органа выросла вот такая большая аденома гипофиза.
Рост опухоли может быть кверху, он называется супраселлярный, может быть книзу, он называется инфраселлярный. Может быть кзади — ретроселлярный, кпереди — антеселлярный. Или вправо или влево — это называется латероселлярный рост в соответствующую сторону, вправо или влево.
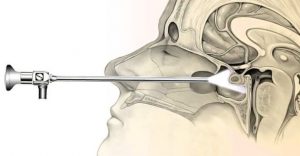
Доступ осуществляется через полость носа, если мы говорим про трансназальный подход. Далее хирург попадает в такую воздухоносную пазуху. Это полость в кости, которая называется основная кость. В ней внутри есть некоторые перегородки. Хирург их убирает и оказывается перед турецким седлом. Турецкое седло — это костный карман, в котором как раз находится гипофиз. То есть хирург делает как бы трепанацию вот здесь вот, убирает косточку, и вот здесь. И попадает в то место, где производится оперативное лечение.
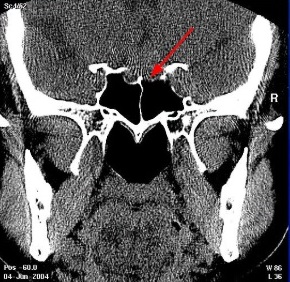
Рис. 5 и 6 Компьютерная томография головного мозга
До этого была магнитно-резонансная томография головного мозга. Это компьютерная томография головного мозга. Просто еще раз хочу показать. Доступ осуществляется через полость носа. Это передняя стенка пазухи. Черное — это воздух. Это задняя стенка пазухи. И хирург оказывается в области турецкого седла. Иногда внутри пазухи существуют дополнительные перегородки.
По размерам нам важно знать, что бывает:
- Микроаденома – до 15 мм
- Небольшая – от 16 до 25 мм
- Cредняя – от 26 до 35 мм
- Большая – от 36 до 59 мм
- Гигантская – 60 мм и более
Главное, чтобы размер был минимум в двух проекциях измерен.
Рис.7 Примеры гигантских аденом гипофиза
Вот гигантская аденома гипофиза с супраселлярным ростом кверху, с инфраселлярным ростом книзу. Тут латероселлярный рост в одну из сторон (вправо). И также видите, какой огромный узел. Все это можно удалить.
Золотой стандарт в диагностике аденом гипофиза — это, конечно же, магнитно-резонансная томография. Но, конечно же, иногда назначают рентгенографию черепа, компьютерную томографию. Но по ним с точностью поставить диагноз, к сожалению, невозможно.
Рис. 8 Рентгенография черепа (оценка турецкого седла)
Рис. 9 Компьютерная томография
По компьютерной томографии: мы специально иногда ее назначаем, с той точки зрения, чтобы посмотреть, не разрушены ли костные структуры, потому что на КТ очень хорошо видны именно костные структуры.
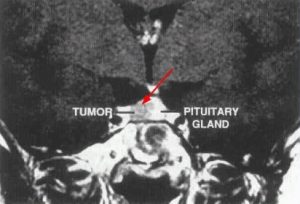
Рис. 10 МРТ с контрастным усилением
Но, тем не менее, золотой стандарт, как я уже сказал, — это МРТ, обязательно с контрастным усилением. На рисунке 10: серое — это опухоль, а эта часть — нормальный гипофиз. Показана стрелкой опухоль. Особенно это актуально для микроаденом гипофиза, которые находятся в толще нормального, неизменённого гипофиза, и которые иными способами выявить невозможно. Это характерно для гормонально активных опухолей, например.
При подозрении на опухоль хиазмально-селлярной области существует следующий алгоритм:
- консультация офтальмолога;
- консультации эндокринолога с гормональным профилем, со сдачей соответствующих гормонов;
- при визуализации процесса только по КТ, обязательно МРТ головного мозга, как я сказал ранее;
- при необходимости — консультация лор-врача, санация придаточных пазух носа. Вы должны понимать, что если есть хоть какой-то воспалительный процесс носовой полости, операцию, по крайней мере, через нос, выполнить невозможно и нельзя. Поэтому врача тут нельзя обманывать в таких случаях.
- консультация нейрохирурга.
Бывают гормонально активные опухоли и гормонально неактивные.
Гормонально активные опухоли.
- Чаще всего нейрохирурги оперируют пролактиномы — опухоли, выделяющие пролактин.
Клиническая картина гиперпролактинемии
| Женщины | Мужчины |
| Нарушение менструального цикла: аменорея, олигоменорея, ановуляторные циклы, укорочение лютеиновой фазы | Снижение или отсутствие либидо и потенции |
| Бесплодие | Уменьшение выраженности вторичных половых признаков (особенно при начале заболевания в постпубертатном возрасте) |
| Лакторея | Бесплодие, вследствие олигоспермии |
| Снижение либидо, фригидность | Гинекомастия |
| Гиперандрогения: гирсутизм, акне | Лакторея |
| Метаболические нарушения: остеопороз, ожирение, гиперинсулинемия (вследствие снижения печёночной и периферической резистентности) | |
| Психоэмоциональные нарушения: повышенная утомляемость, слабость | |
- Вторые гормонально активные опухоли, очень часто встречающиеся — это опухоли соматотропиномы, выделяющие соматотропный гормон или гормон роста, по поводу чего проводится данная школа. Пациенты, которые давно болеют акромегалией, очень типично выглядят. И если, например, я еду в общественном транспорте, я могу сразу увидеть такого пациента и предположить, что он болен этим заболеванием. Хочу сразу сказать, что на все фотографии пациентов, которые здесь есть, получено согласие на публикацию.
Клиническая картина акромегалии:
- Укрупнение конечностей
- Укрупнение черт лица
- Диастема (увеличение промежутков между зубами)
- Прогнатизм (выступание нижней челюсти)
- Головная боль
- Парестезии
- Огрубление голоса
- Боли в суставах, спине
- Отёчность лица и рук
- Потливость
- Выраженное снижение трудоспособности
- Нарушение менструального цикла
- Снижение либидо и потенции
- Нарушение зрения
- Апноэ
- Боли в области сердца
- Повышение артериального давления
- Гирсутизм
- Одышка
- Изменения кожных покровов
- Следующая — это кортикотропинома — опухоль, выделяющая адренокортикотропный гормон. Это очень серьезное заболевание, которое называется болезнь Иценко-Кушинга. Чаще всего эти опухоли бывают микроаденомами. Крайне редко они бывают большими.
Клиническая картина гиперкортицизма:
- Артериальная гипертония
- Диспластическое ожирение
- Трофические изменения кожи
- Гирсутизм
- Системный остеопороз
- Энцефалопатия
- Вторичный гипогонадизм
- Вторичный иммунодефицит
- Миопатия
- Нефролитиаз
- Стрии
- Отёки
- Симптоматический сахарный диабет
- Акне
Исходя из того, что бывают опухоли гормонально активные, существуют частные показания к операции.
Для кортикотропином, про которые я только что сказал, это болезнь Иценко-Кушинга.
Соматотропиномы — это синдром акромегалии, в качестве первого этапа, иногда при отсутствии эффекта от медикаментозного лечения. Но хирургия все-таки является помощью первой линии.
Пролактинома — при отсутствии эффекта от медикаментозного лечения, при непереносимости препаратов, аллергической реакции, например, на них. Все-таки мы считаем, что первая линия лечения — это медикаментозное лечение. Иногда бывают случаи, когда очень поздно выявили пролактиному у пациента. Она большого или гигантского размера. Очень сильно сдавила окружающие структуры мозга, вызвала, например, нарушение зрения, называется хиазмальный синдром. В этом случае совместно с эндокринологом проводится консилиум и в определенных ситуациях мы отказываемся от медикаментозной терапии, по крайней мере дооперационной, и берем сразу на операцию.
Тиреотропиномы и гонадотропиномы — это редкий вариант опухоли. Их не будем пока обсуждать.
Клиническая картина гормонально неактивных аденом состоит из воздействия массы опухоли на окружающие структуры.
Так как опухоли не выделяют гормоны, пациенты начинают чувствовать, или почувствуют ее намного позже, чем гормонально активные опухоли.
При этом возникает так называемый хиазмальный синдром. Это сужение полей зрения. Снижение остроты зрения. То есть возникают зрительные нарушения. Опухоль преодолевает пустое пространство между аденомой и зрительными нервами, между гипофизом и зрительными нервами и вызывает их сдавление. Может быть нарушение глазодвигательных нервов, то есть нервов, отвечающих за движение глаз. Иногда возможен экзофтальм — выбухание глаза наружу.
Половые нарушения: аменорея, олигоопсоменорея, лакторея, бесплодие, эректильная дисфункция у мужчин.
Также возможны разного рода неврологические нарушения. Цефалгический синдром — это головная боль, выраженная головная боль.
Также больших размеров образования, и чаще всего это именно неактивные аденомы, могут вызывать окклюзию желудочковой системы мозга. Что это такое: у человека в голове есть специальная полость, желудочки мозга, в них вырабатывается ликвор — это такая прозрачная жидкость, вырабатывается там, всасывается она в позвоночном канале. При больших опухолях эти узлы могут перекрывать пути оттока жидкости. Жидкость вырабатывается, а оттекать ей некуда. Возникает такое состояние, называется гидроцефалия, или попросту водянка головного мозга. Что, конечно, требует какой-то срочной операции.
Гипопитуитарные нарушения: вторичный гипокортицизм, вторичный гипотиреоз.
Также иногда бывает такое показание, как назальная ликворея. Что это такое: назальное — это через нос, ликворея — это тот же самый ликвор, вот эта жидкость, которая стекает из носа. Большие опухоли с инфраселлярным ростом, я вам показывал ранее, которые растут в сторону вниз, в сторону полости носа, могут разрушать структуры основания черепа, которые я вам показывал (стенки, основные пазухи) и тогда эта жидкость может спокойно вытекать из носа. Что чревато тем, что микробы через полость носа (а это не самое чистое место все-таки у человека) могут попадать в полость черепа и вызывать, соответственно, такую симптоматику, как воспаление. Например, менингит — воспаление оболочек мозга, что чревато всякими опасными осложнениями.
Абсолютное показание к операции — это:
- снижение остроты зрения и сужение полей зрения,
- нарушение функции глазодвигательных нервов,
- нарушение оттока ликвора, гидроцефалия, о чем я сказал ранее,
- назальная ликворея,
- продолженный рост опухоли, несмотря на консервативное лечение — иногда такое, к сожалению, бывает — или, как я уже говорил, в некоторых случаях растёт пролактинома, хотя это не так часто,
- питуитарная апоплексия. Что это такое? Иногда бывает, особенно к этому склонны именно пролактиномы, к сожалению, в толще опухоли происходит кровоизлияние, и опухоль может резко увеличиться в размерах. При этом человек может резко вдруг потерять зрение. Это тоже может являться каким-то показанием к каким-то неотложным хирургическим мероприятиям.
Доступы существуют разные. В основном мы делим их на транскраниальные, то есть через череп, через трепанацию черепа — через лобную кость, через височную кость. И трансназальные.
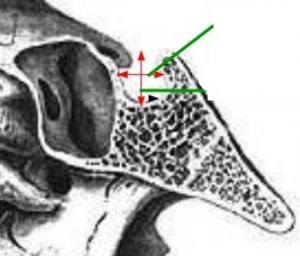
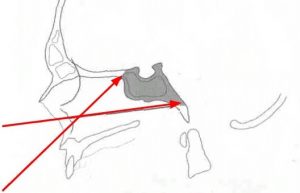
Рис. 11 Трансназальный доступ (угол хирургического действия)
В мире сейчас оперируют трансназальными доступами где-то процентов 90 опухолей, поэтому будем говорить только про это.
Транскраниальные доступы нужны только в отдельно взятых случаях и это обсуждается отдельно с пациентами.
Как я уже говорил, доступ осуществляется через полость носа. Это основная пазуха, воздухоносоная, основная кость, в которой находится вот такая полость. Осуществляется трепанация передней стенки пазухи и задней стенки пазухи. И мы попадаем вот в этот костный кармашек, который называется турецкое седло, где лежит гипофиз, из которого могут развиваться большие опухоли. Стрелками показано, что даже через полость носа можно убирать большие опухоли, которые могут далеко выходить за полость турецкого седла. Это угол хирургического действия, который позволяет нам широко удалять большие опухоли с различными вариантами роста.
Очень много говорить, конечно же, про хирургическую технику, я думаю, не стоит, но основное выделю.
То есть существуют некоторые методики, которые позволяют нам удалять распространенные сложные опухоли, большие, например, или те, которые имеют какой-то интересный рост в сторону: вправо, влево, вверх, вниз, которые не видны обычным взглядом, например, через микроскоп.
Для этого существует эндоскопическая техника. Самое главное — это возможность заглянуть за угол. Не так часто опухоль находится строго посередине. Чаще всего они все-таки отклонены от средней линии и эндоскоп позволяет нам удалить их из-за угла. Хирург менее травматично удаляет эти опухоли у пациента, более безопасно для пациента.
Рис. 11. Применение эндоскопической техники
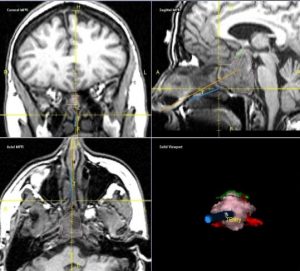
Также существует система, которая называется операционная нейронавигация. Суть этой системы в том, что до операции пациенту делают снимки МРТ, загружают его снимки в компьютер, и во время операции хирург практически в реальном времени может оценить как проходит удаление опухоли, какие структуры встречаются, чтобы это было более безопасно для пациента.
В данном случае, если вы видите, то зелененькое сверху — это хиазма, то есть зрительные нервы, а красненькое — это сонные артерии. И на нижнем снимке видно, как хирург удаляет часть опухоли. И видно, что это происходит около сонной артерии и он тут должен быть внимательным, собранным, чтобы не повредить данный сосуд. И также это позволяет увидеть часть инструментов, которые могут быть зарегистрированы этой операционной системой, нейронавигацией. Хирург знает, где они расположены. Это очень важный момент.
12 и 13 Использование операционной нейронавигации
Рис. 14. Использование операционной нейронавигации
Применение нейроэндоскопии, системы операционной нейронавигации позволяют:
— Свободно ориентироваться в условиях узкой и глубокой операционной раны (мы говорим про трансназальную хирургию).
— Позволяет оперировать сложные и большие опухоли, я имею в виду крупные опухоли, которые раньше мы могли оперировать только транскраниальным доступом, теперь, при помощи этих систем, всё это можно оперировать спокойно через нос, в том числе опухоли со сложными вариантами роста, которые растут в разные стороны. Теперь при помощи эндоскопа и навигации их можно так же удалять.
— Хирургия при этом становится более безопасной для пациента и удобной для хирурга, уменьшается операционная травма для пациента.
— Также, как я вам уже говорил, образуется костный дефект в стенках основной пазухи. Эти системы позволяют его четко визуализировать и закрыть в конце операции. Это крайне необходимо, чтобы не было вот этой назальной ликвореи, о которой я вам говорил раньше, потому что это может приводить ко всевозможным осложнениям.
— Эта система, все вместе — позволяет улучшить общее состояние пациента после операции и как можно быстрее пациент возвращается к обычной жизни и быстрее выписывается из стационара. Что, мне кажется, является очень важным для пациента.
Некоторые клинические случаи я вам покажу.
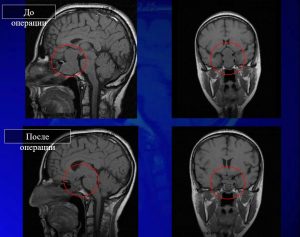
- Вот, например, (Рисунок 15) в красном кружочке — это гигантская аденома гипофиза. В данном случае это была пролактинома с супраселлярным ростом кверху и с инфраселлярным ростом книзу. Верхние — это до операции, нижние — это после операции. Но, как видите, опухоль удалена полностью. Пациентка наблюдается уже несколько лет и все хорошо. Операция выполнена в одну сессию, через нос.
Рис. 15 Клинический случай, гигантская аденома гипофиза
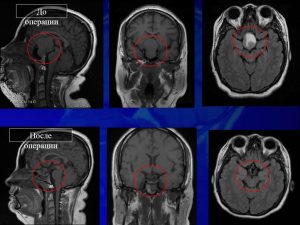
- То же самое. Пациентка, которую я оперировал, она приехала из Узбекистана. (Рисунок 16) Пациентка, у которой случилась питуитарная апоплексия. Резко пациентка ослепла, практически ослепла, было только светоощущение. Вот это до операции, и в послеоперационном периоде. Опухоли нет. К пациентке зрение вернулось. Такие чудеса тоже случаются. Питуитарная апоплексия — это вот. То есть гематома находится в толще опухоли, расширяет капсулу опухоли. Опухоль становится значительно большего размера.
Рис. 16 Клинический случай, питуитарная апоплексия
- Также покажу небольшие образования (рисунок 17). Они не менее важны. Это гормонально активная соматотропинома, то есть опухоль, выделяющая гормон роста. Не знаю, видите ли вы или нет, вот это вот опухоль, а гипофиз — вот тут небольшая беленькая часть, кусочек остался. Эта опухоль имеет рост в сторону, черные точки — это сонные артерии. Она как бы обрастает сонную артерию. И снимки после операции. То есть это рост латероселлярный (вправо или влево). И удалось удалить, в том числе вокруг сонной артерии. Все благополучно, пациент живет спокойно дальше.
Рис. 17. Клинический случай, небольшие образования
- Также не менее актуальной является хирургия микроаденом гипофиза (рисунок 18). Для чего, кстати, очень важна система нейронавигации, которая позволяет точно визуализировать, где находится опухоль. Стрелкой показано, вот эта вот точечка. Это микроаденома, которая находится в толще нормального гипофиза. А снизу — как она удалена. Гипофиз сохранился, человек выздоровел, живет хорошо дальше. Это была кортикотропинома.
Рис. 18 Клинический случай, микроаденома (кортикотропинома)
Среднее пребывание в палате реанимации у пациентов в основном не более суток. Пациент прооперирован, на следующий день переводится в свою палату. На 3-6 сутки он может быть выписан.
Фотография сделана на третьи сутки после операции. Это типичные пациенты с акромегалией, у которых были удалены опухоли, выделяющие гормон роста, соматотропиномы.
Послеоперационный период — в среднем это 3-5 суток в стационаре. Конечно же, это зависит от множества различных факторов.
Производится в это время:
- санация носовой полости, при необходимости консультация лор-врача.
- консультация эндокринолога, гормональный профиль после операции, через 2-3 месяца, через полгода и через год.
- МРТ головного мозга с контрастным усилением через 3-6 месяцев,
- консультация нейрохирурга.
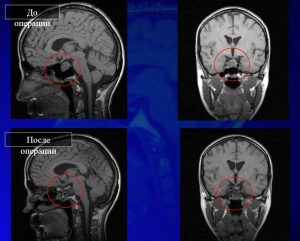
У многих пациентов возникает вопрос, по крайней мере, ко мне так пациенты обращались. Вот посмотрите, гигантская аденома до операции, после операции, непосредственно снимок сделан на вторые сутки, и через год. На вторые сутки после операции тут стоит вопросик. Что это значит. Если посмотреть, врачи-рентгенологи могут описать этот снимок как неудаленная опухоль или неполностью удаленная опухоль (Рисунок 19). И у пациента, и у хирурга сразу возникает вопрос, так ли это на самом деле. Посмотрите, что через год. Через год никакой опухоли нет. Более того, то, что образовался синдром пустого седла, это бывает. В данном случае, он не привел ни к каким патологическим результатам. Что это значит? Дело в том, что метод МРТ — это самый лучший метод для определения опухоли гипофиза. Но в послеоперационном периоде, когда в ране операционной возникает отек, когда хирург во время операции ставит внутрь раны специальный материал, называется гемостатический материал, чтобы остановить кровотечение внутри, и чтобы заклеить вот эти дефекты костные. Этот материал набухает от крови, от ликвора и в послеоперационном периоде может выглядеть на снимке так (как неудаленная опухоль). Необходимо, чтобы пациенты это знали и не волновались. То есть это момент, на мой взгляд очень важный. Поэтому есть стандарт, который принят во всем мире, это делается минимум через месяц, полтора-два после операции.
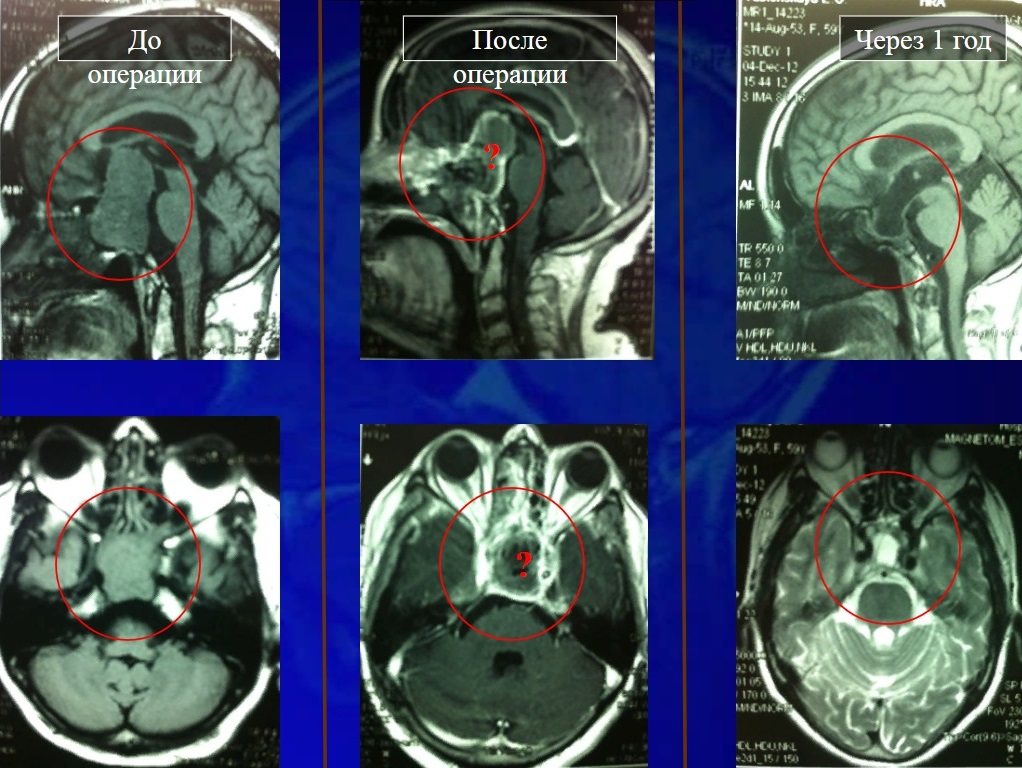
Рис. 19 Снимки МРТ до операции, сразу после и через год
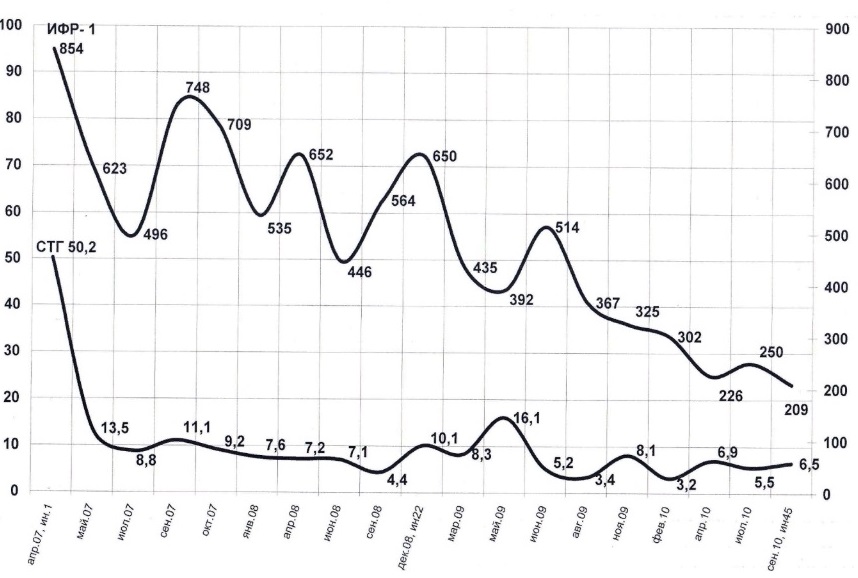
Также применительно к гормонально активным опухолям. Я беру пациентку с соматотропиномой, это было апрель 2007 года. Пациентка сама мне прислала вот такой вот интересный график (Рисунок 20), где она показала, как у нее снижался гормон роста СТГ и ИфР-1. Гормон роста упал практически сразу. А ИФР не падал очень-очень долго. И в конечном итоге нормализовался, получается, сентябрь 2010 года. Пациентке при этом постоянно выполнялись МРТ головного мозга с контрастом. Опухоли не было. Но ИФР не падал. Пациентка продолжала лечиться соответствующими препаратами, о которых вам уже говорили. И в 2010 году она была снята с терапии, сейчас наблюдается. И нормальные показатели ИФР и СТГ, и при МРТ ничего нет. Это говорит о том, что биохимические показатели не всегда могут сразу снижаться, это тоже имеет значение для пациентов.
Рис. 20 Динамика СТГ, ИРФ-1 после операции
Хотелось бы такой промежуточный вывод: что для успешной операции необходим достаточный опыт хирурга. Сейчас считается в мире, что у хирурга, который оперирует эти опухоли трансназальным доступом, должен быть опыт примерно 200-300 пациентов. И приблизительно от 30 до 50 пациентов в год. Тогда считается, что у пациентов бывает наименьшее количество осложнений и наиболее радикальное удаление с наименьшим процентом каких-то неблагополучных результатов.
Также я считаю, что необходим хороший контакт пациента с хирургом, это крайне важно, потому что пациент должен понимать, для чего он все это делает, как ему вести себя в послеоперационном периоде, что у него будет выполнено во время операции. Считаю, что это очень важный момент.
Нужна отличная диагностика, МРТ. Иногда, как я уже говорил ранее, для визуализации костных структур, это КТ. Иногда, в некоторых случаях, когда МРТ сделать нельзя, оперируют по КТ. Например: у пациента стоит кардиостимулятор. МРТ выполнить невозможно. Тогда приходится оперировать по КТ.
Конечно же, это командная работа: то есть это офтальмолог, невролог, эндокринолог, нейрохирург, рентгенолог, лор-врач, иногда радиотерапевт, если будет требоваться лучевая терапия.
Конечно, то, что я говорил ранее. Современная хирургическая техника, инструменты, специальные гемостатические материалы.
В некоторых случаях мы пациентов облучаем, это бывает на самом деле не так часто, потому что считается, что при облучении может пострадать гипофиз. А нам совсем не нужно, чтобы у пациента возникали нарушения — называются гипопитуитарные нарушения, то есть нарушения работы, нормальной функции гипофиза.
Показания к радиохирургии:
- решение пациента,
- наличие клинических проявлений,
- рецидив или остатки после удаления, которые хирург считает, что нельзя удалить, потому что это приведет к каким-то нежелательным последствиям для пациента, поэтому лучше его облучить, особенно это касается гормонально активных опухолей. Некоторые другие опухоли можно в принципе просто наблюдать.
- размер опухоли. 3 см в максимальном измерении. Это весьма относительная величина, все-таки 3 см для аденомы гипофиза — это уже довольно приличное образование.
Радиохирургических установок очень много, самая распространенная — это гамма-нож или кибер-нож. (Рисунок 21)
Рис. 21 Радиохирургические установки
Как вывод, хочу сказать, цель комплексного лечения аденом гипофиза, это, как я уже сказал, результат командной работы:
- это удаление или уменьшение размеров опухоли,
- оперативное лечение или лекарственные препараты,
- в некоторых случаях радиотерапия, о чем сказал ранее,
- клинико-биохимическая ремиссия. Помните, я вам показывал слайд, который прислала мне пациентка, со снижением уровня гормона роста.
- Отсутствие признаков активности заболевания, это характерно для гормонально активных аденом.
- Гормонально-заместительная терапия, в том случае, если возникли гипопитуитарные расстройства, то есть расстройства нормальной работы функции гипофиза. Это очень важно, чтобы у человека было хорошее качество жизни в послеоперационном периоде.
- Восстановление трудоспособности по основному синдрому заболевания, то есть зрительный, неврологический, эндокринологический и т.д. Пожизненное наблюдение и контроль рецидивов заболевания.
Я бы вам хотел сказать, что сейчас очень много информации в интернете, но я считаю, что самое главное — это не интернет, а хороший контакт с хирургом, который будет вас оперировать или который вам может все объяснить, с хирургом, с эндокринологом, с радиотерапевтом, не важно, с тем врачом, который вам все это будет объяснять.
Думаю, что дорогу осилит идущий. Сейчас эта хирургия очень благополучная. Крайне редко бывают осложнения, не говоря уже о летальности. То есть пациенты не то, что выживают, а поправляются. Это самое главное.
Благодарю вас за внимание, если у вас будут какие-то вопросы — задавайте. Если есть какие-то личные вопросы, пожалуйста, тут моя почта, мой телефон.
Спасибо большое!